Vor zwei Jahren haben die Amerikanische (ADA) und die Europäische Diabetesgesellschaft (EASD) gemeinsam Richtlinien zur Behandlung des Diabetes mellitus Typ 2 erarbeitet und veröffentlicht. Selbstverständlich hat die Schweizerische Gesellschaft für Endokrinologie und Diabetologie (SGED) zu diesem «Positionspapier» Stellung genommen und es kommentiert. Die «Philosophie» der Behandlung des Typ-2-Diabetes ist bei uns grundsätzlich die gleiche. Wir erläutern deshalb in der Folge die «neue» Behandlungsstrategie und publizieren Teile der Stellungnahme der SGED, möchten aber zuerst das Schema (Behandlung des Typ-2-Diabetes) (Abbildung 1) kurz erklären:
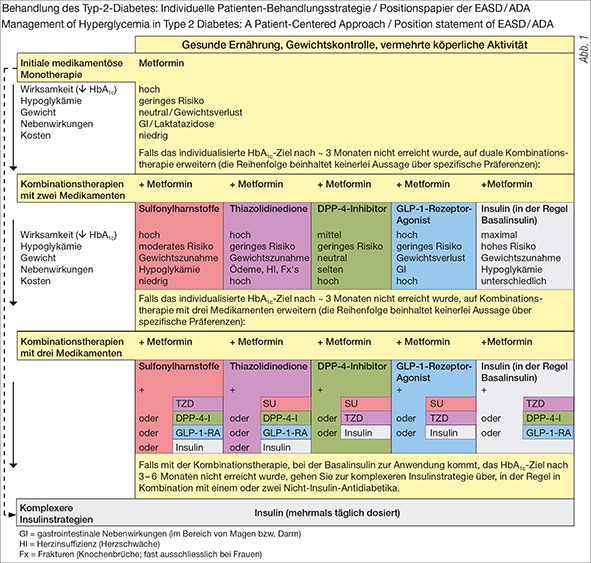
So wird das Schema gelesen …
Grundlage jeder Therapie des Typ-2-Diabetes ist eine gesunde Ernährung, eine Gewichtskontrolle und vermehrte körperliche Aktivität. Der erste medikamentöse Behandlungsschritt ist immer das Metformin. Wie bei allen folgenden Medikamentengruppen auch, wird kurz Stellung genommen zur Wirksamkeit, zur Hypoglykämie-Gefährdung, zu allfälligen Nebenwirkungen und zu den Kosten. Der mögliche Einfluss des Medikamentes auf das Gewicht wird erwähnt.
 Falls das individuelle Behandlungsziel (HbA1c-Wert) nach ungefähr drei Monaten nicht erreicht wird, sollte eine Kombinationstherapie mit zwei Medikamenten durchgeführt werden. Die Reihenfolge dieser zusätzlichen Medikamente in der Abbildung hat keinerlei Bedeutung in Bezug auf ihre Wahl als zweiten medikamentösen Schritt. Die Auswahl soll im gemeinsamen Gespräch erfolgen je nach Hauptziel der Behandlung, z. B. keine Hypoglykämien, keine Gewichtszunahme usw.
Falls das individuelle Behandlungsziel (HbA1c-Wert) nach ungefähr drei Monaten nicht erreicht wird, sollte eine Kombinationstherapie mit zwei Medikamenten durchgeführt werden. Die Reihenfolge dieser zusätzlichen Medikamente in der Abbildung hat keinerlei Bedeutung in Bezug auf ihre Wahl als zweiten medikamentösen Schritt. Die Auswahl soll im gemeinsamen Gespräch erfolgen je nach Hauptziel der Behandlung, z. B. keine Hypoglykämien, keine Gewichtszunahme usw.
Führt eine Kombinationstherapie mit zwei Medikamenten nach weiteren ungefähr drei Monaten nicht zum angestrebten Resultat, wird ein drittes Medikament zugeführt. Auch hier gilt: Die Reihenfolge der Medikamente in der Abbildung (Schema/Abb. 1) ist zufällig.
Als vierter medikamentöser Schritt ist die Umstellung auf eine komplexe, meist intensivierte Insulintherapie vorgesehen.
Als spezielle Situationen werden, abweichend von diesem Schema, erwähnt: Bei sehr hohem HbA1c (> 9 %) kann es sinnvoll sein, die Behandlung mit zwei Medikamenten gleichzeitig zu beginnen. Bei weiterhin deutlich erhöhtem HbA1c unter einer medikamentösen Zweierkombination sollte man den Einsatz eines Basisinsulins erwägen. Insulin senkt den Blutzucker am stärksten. Vor einer komplexen Insulintherapie wird in der Regel mit einem Basisinsulin behandelt. Für Patienten unter Sulfonylharnstoffen, welche sich unregelmässig ernähren, können Glinide (siehe Tabelle 1) eine Option sein.
Allgemeine Bemerkungen zu dieser Behandlungsstrategie:
1. Die Behandlungsstrategie folgt keinem starren Stufenschema, sondern soll individuell auf die Bedürfnisse des Patienten zugeschnitten sein und Rücksicht nehmen auf seine Wünsche und den Grad der Motivation, auf die Diabetesdauer, das Risiko von Hypoglykämien, vorbestehende diabetische Komplikationen, Herz-Kreislauf-Probleme und auf das Umfeld des Patienten.
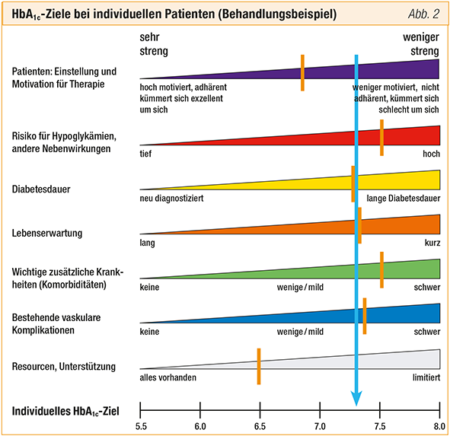 2. Für jeden Patienten wird aufgrund dieser Kriterien ein Ziel-HbA1c bestimmt, welches von (5.5) 6.0 bis 8.0 reichen kann (siehe Abbildung 2: Beispiel HbA1c Ziele Bei Individuellen Patienten).
2. Für jeden Patienten wird aufgrund dieser Kriterien ein Ziel-HbA1c bestimmt, welches von (5.5) 6.0 bis 8.0 reichen kann (siehe Abbildung 2: Beispiel HbA1c Ziele Bei Individuellen Patienten).
3. Beispiel: 75-jähriger Patient, seit 20 Jahren Diabetes, mässig motiviert, eingeschränkte Lebenserwartung, bestehende koronare Herzkrankheit und Retinopathie und Neuropathie, lebt mit dem Existenzminimum. Welches ist das HbA1c-Ziel bei diesem Patienten? Antwort aus Abbildung 2: Etwa 7.3 %.
4. Es findet ein Wechsel in der klassischen Strategie statt: Junge, (sonst) gesunde Diabetiker werden aggressiv behandelt. Bei älteren, mehrfach kranken (multimorbiden) Patienten mit einem hohen kardiovaskulären Risiko, also insgesamt Hochrisikopatienten, wird ein höheres HbA1c akzeptiert/angestrebt.
5. Alle Medikamente werden aufgrund der gleichen Kriterien beurteilt: Wirksamkeit, Risiko für Hypoglykämien, Nebenwirkungen, Kosten.
6. Die Medikamentenwahl erfolgt nicht nach einem starren Stufenschema, sondern individuell aufgrund der oben erwähnten Kriterien, wobei Metformin als einziges Medikament seinen festen Platz hat. Falls Metformin nicht vertragen wird oder nicht eingesetzt werden darf, z. B. bei sehr schlechter Nierenfunktion, kommen die fünf anderen Medikamentengruppen zum Einsatz (siehe Abbildung 1).
7. Der Hauptvorteil dieses Therapieschemas liegt darin, dass es sehr viele verschiedene Behandlungskombinationen anbietet. Man hat sich auch Überlegungen gemacht, welche Medikamente eingesetzt werden sollen, wenn gewisse Aspekte im Vordergrund stehen, wie z. B. Hypoglykämie-Prophylaxe, Gewicht, Preis und andere gleichzeitig bestehende Krankheiten (Komorbiditäten).
Steht das Gewicht im Vordergrund – Anstreben eines Gewichtsverlusts oder Verhinderung einer Gewichtszunahme –, empfehlen sich aufgrund des Wirkmechanismus Metformin, DPP-4 Hemmer und GLP-1 Rezeptor Agonisten.
Ist das Vermeiden von Hypoglykämien vordringlich, bieten sich Metformin, DPP-4-Hemmer, GLP-1-Rezeptor-Agonisten und Pioglitazon an. Wobei das zuletzt genannte Medikament wegen Spekulationen, ob ein erhöhtes Blasenkrebsrisiko vorliegen könnte, selten eingesetzt wird. Die stärkste Senkung des HbA1c unter Vermeidung von Hypoglykämien für einen professionellen Fahrer (Taxi, Lastwagen) unter weitestgehender Vermeidung einer Gewichtszunahme wäre mit einer Kombination Pioglitazon, GLP-1 Rezeptor Agonist und Metformin zu erwarten.
Bei den Komorbiditäten muss vor allem die koronare Herzkrankheit, die Herzinsuffizienz (Herzschwäche), die Niereninsuffizienz (Nierenschwäche) und die Gefahr von Hypoglykämien berücksichtigt werden. Die Medikamentenklassen sind entsprechend zu wählen.
8. Eine Insulintherapie ist sehr früh möglich. Man hat diese Therapie eingeteilt in eine einfache, nicht komplexe Strategie (Basalinsulin) und komplexere Strategien mit mehrfachen Insulininjektionen, welche einfach aber starr sind (Mischinsulin), oder komplex aber flexibel (Basis-Bolus-System). Die langwirksamen Analoginsuline (Levemir®, Lantus®, Tresiba®) haben sich gegenüber den NPH Insulinen (z. B. Insulatard®, Insulin Basal®) durchgesetzt.
Stellungnahme der SGED zu dieser Behandlungsstrategie
Die SGED unterstützt das Positionspapier der ADA und EASD in vollem Umfang, weil diese Richtlinien problemlos auch in der Schweiz angewandt werden können. Es wird empfohlen, folgenden Punkten eine spezielle Aufmerksamkeit zu schenken:
1. Bei vielen Menschen mit Typ-2-Diabetes kann unmittelbar nach der Diagnose mit «Lifestyle»-Veränderungen (mehr Bewegung, Kalorienrestriktion, Gewichtsverlust von einigen Kilogramm) eine deutliche HbA1c-Senkung von bis zu 2 % erreicht werden. Es ist sehr motivierend, zeigen zu können, dass der Blutzucker ohne Medikamente «nur» durch gesunde Ernährung und erhöhte körperliche Aktivität deutlich gesenkt werden kann. Deshalb ist ein initialer Versuch über drei bis sechs Monate mit Lifestyle-Veränderungen unbedingt zu befürworten, bevor Medikamente eingesetzt werden.
2. Das Positionspapier der EASD/ADA empfiehlt bei einem HbA1c von ≥ 10.5 % immer eine Therapie mit Insulin zu beginnen, und bei einem HbA1c von ≥ 9.0 % initial eine Kombinationstherapie zu gebrauchen. Die SGED empfiehlt keine so starre Vorgehensweise, sondern sieht allgemein in einer initialen Insulintherapie viele Vorteile:
- Der Blutzucker kann zuverlässig auf jeden gewünschten Wert gesenkt werden.
- Die Betroffenen verlieren die Angst vor dem Insulinspritzen, indem sie realisieren, dass die Injektion mit einer sehr feinen und kurzen Nadel praktisch keine Schmerzen verursacht und sehr leicht zu machen ist. Dies erleichtert es auch später wesentlich, eine Insulintherapie zu beginnen, falls die gesetzten HbA1c-Werte nicht erreicht werden können.
- Studien konnten belegen, dass eine initiale Insulintherapie Betazellen (der Bauchspeicheldrüse) schont, und dass schon nach einer Phase von zwei Wochen von normalem Blutzucker bei 50 – 60 % der Patienten eine medikamentöse Therapie nach Absetzten des Insulins (vorerst) vermieden werden kann.
- Die Origin-Studie (siehe «d-Journal» 221/2013) hat gezeigt, dass eine initiale Insulintherapie mit einem Basisinsulin (Glargin) sicher ist und nur wenige Hypoglykämien auftreten.
3. Spezielle Situationen und Vermeidung von Hypoglykämien (Autofahren): In der Schweiz sind die Bestimmungen in Bezug auf die Fahreignung und Fahrfähigkeit strenger geworden. Insbesondere verlieren Patienten mit einem Führerschein der höheren Kategorien (Lastwagen, Bus, Taxi) die Fahreignung, wenn sie mit Medikamenten behandelt werden, die Hypoglykämien verursachen können (Sulfonylharnstoffe, Glinide oder Insulin) vorübergehend (Lastwagen, Taxi) oder permanent (Bus).
Inhaber höherer Kategorien (Lastwagen, Taxi), welche die Fahreignung unter günstigen Bedingungen wieder erlangen, und alle anderen Personen mit Diabetes (Personenwagen, Motorräder), welche mit Medikamenten mit Hypoglykämierisiko behandelt werden, müssen vor jeder Fahrt den Blutzucker messen, welcher über 5 mmol/l liegen muss, um fahrfähig zu sein. Aus diesen Gründen bevorzugt man deshalb häufig Medikamente ohne Hypoglykämierisiko (Metformin, DPP-4 Hemmer, GLP-1-Rezeptor-Agonisten oder Pioglitazon).
P.S.: Da Gliclazid (Diamicron®) um ein Mehrfaches weniger Hypoglykämien verursacht als andere Sulfonylharnstoffe, sollen die Bestimmungen diesbezüglich demnächst gelockert werden.
Wenn man die wissenschaftlichen Studien genau analysiert, ist der einzige und grösste Risikofaktor eine schwere Hypoglykämie zu erleiden, eine kürzlich durchgemachte schwere Unterzuckerung, unabhängig vom Typ des Diabetes. Solche Patienten sollten identifiziert und näher abgeklärt werden, während diejenigen Diabetiker, die noch nie eine schwere Hypoglykämie hatten, kein grösseres Risiko aufweisen als die Allgemeinbevölkerung.
4. Bei all dieser Therapievielfalt darf die Langzeitsicherheit der Medikamente nicht vergessen werden, insbesondere weil es immer wieder Medikamente gegeben hat, welche wegen Sicherheitsbedenken zum Teil Jahre nach der Einführung wieder vom Markt zurückgezogen wurden (Troglitazon, Rosiglitazon, Rimonabant). Den «Test der Zeit» haben sicher Metformin, Sulfonylharnstoffe, Glinide und Insulin bestanden. Das einzige auf dem Markt noch erhältliche Glitazon, das Pioglitazon, steht im Moment unter dem Schatten eines möglichen erhöhten Blasenkrebsrisikos. Die neuen Medikamentengruppen (DPP-4 Hemmer, GLP-1 Rezeptor Agonisten) haben bisher zu keinen wesentlichen Sicherheitsbedenken geführt. Die Origin-Studie konnte zudem zeigen, dass eine frühe Insulinbehandlung mit Glargin in Bezug auf schwere Nebenwirkungen sicher und mit keinem erhöhten Krebsrisiko assoziiert ist.
Zusammenfassung
Die Behandlungsstrategien des Typ-2-Diabetes folgen nicht mehr einem starren Stufenschema, sondern sind individuell auf die Bedürfnisse des Patienten zugeschnitten. Für jeden Betroffenen wird ein individuelles HbA1c-Ziel bestimmt. Diese Vorgehensweise erfordert von den behandelnden Ärzten einen hohen Grad an Fachkenntnis.
P.S.: Für die Stellungnahme der SGED zeichnen verantwortlich: Prof. Dr. med. Roger Lehmann; Prof. Dr. med. Christoph Henzen; Prof. Dr. med. Emanuel Christ.
Der Artikel wurde von Dr. Karl Scheidegger etwas gekürzt. Einzelne Fachausdrücke wurden ins Deutsche übersetzt.
Anmerkung der Redaktion
Im vorliegenden Artikel ist die neue Substanzklasse der SGLT-2-Inhibitoren – auch Gliflozine genannt – nicht erwähnt. Diese waren 2012 noch nicht erhältlich. Wir werden in einer der nächsten «d-journal»-Nummern darüber berichten.