Es ist heute unumstritten, dass bei Menschen mit Diabetes das Risiko für die Entwicklung diabetischer Spätfolgen durch eine gute Diabeteseinstellung deutlich gesenkt werden kann. Um auch das Risiko von Herz- und Kreislauf-Erkrankungen optimal reduzieren zu können, müssen neben dem Diabetes mellitus auch alle weiteren vorhandenen Risikofaktoren aggressiv behandelt werden (u. a. Blutdruck, Cholesterin und Rauchen).
In den letzten Jahren wurden verschiedene neue Medikamente für die Behandlung des Diabetes zugelassen und diese werden heute bereits bei vielen Patienten eingesetzt. Da die Funktion der Bauchspeicheldrüse im Alter aber nachlässt (Abnahme der Insulinproduktion), kann es trotz des Einsatzes der neuen Medikamente im Verlaufe der Jahre dazu kommen, dass Insulin gespritzt werden muss, um die Blutzuckerzielwerte zu erreichen.
Wann muss ein Typ-2-Diabetiker auf Insulin umgestellt werden?
Insulintherapie wegen schlechter Diabeteseinstellung
Bei der Behandlung des Diabetes mellitus wird im Allgemeinen ein HbA1c (Duchschnittsblutzucker oder Dreimonatszucker) von unter 7 % angestrebt. In Abhängigkeit vom Alter des Patienten und dem Schweregrad zusätzlicher Begleiterkrankungen kann im Einzelfall ein höheres HbA1c toleriert werden (meist bis 8 %); bei jüngeren Patienten mit neu diagnostiziertem Diabetes können auch tiefere (normale) Blutzuckerwerte angestrebt werden; v. a. wenn die Behandlung nicht mit dem Risiko von Unterzuckerungen einhergeht. Falls die individuell und vernünftig für den Patienten festgelegten Therapieziele trotz geeigneter Massnahmen betreffend Ernährung, Körpergewicht und körperlicher Aktivität sowie dem Einsatz von zwei bis drei verschiedenen blutzuckersenkender Medikamente nicht erreicht werden, ist der Einsatz von Insulin gerechtfertigt. Diese Situation ist im Alltag der häufigste Grund, mit einer Insulintherapie zu beginnen. Die Hoffnung, dass sich die Stoffwechseleinstellung mit den oben genannten Massnahmen doch noch verbessern lässt, ist andererseits der häufigste Grund, warum eine eigentlich notwendige Insulintherapie (von Patienten und Aerzten) nicht eingeleitet wird und unter Umständen wertvolle Zeit verloren geht. Während eine schlechte Diabeteseinstellung ganz klar ein erhebliches Gesundheitsrisiko darstellt, kann mit einer Insulintherapie das Risiko diabetischer Komplikationen reduziert werden.
Bei sehr hohen Blutzuckerwerten mit Symptomen wie Müdigkeit, Muskelschwäche und Gewichtsabnahme lohnt sich eine mindestens vorübergehende Insulintherapie fast immer. Hat sich die Diabeteseinstellung mit der Hilfe von Insulin über einen gewissen Zeitraum verbessert, kann später möglicherweise wieder auf eine Behandlung mit Medikamenten (Tabletten) gewechselt werden. Einmal Insulin heisst also nicht unbedingt lebenslang Insulin.
Insulintherapie unabhängig von der Diabeteseinstellung
Mindestens 10 % aller als Typ-2-Diabetes klassifizierten Patienten haben in Wirklichkeit einen Diabetes mellitus Typ 1 und sollten besser mit Insulin behandelt werden. Spricht ein Patient mit einem neu entdeckten Diabetes mellitus Typ 2 nicht oder nur vorübergehend auf die Behandlung mit Diät und blutzuckersenkenden Tabletten an, muss ein Typ-1-Diabetes in Betracht gezogen werden.
Merkmale für das Vorliegen eines Diabetes mellitus Typ 1, welcher in jedem Lebensalter auftreten kann, sind fehlendes Übergewicht, eine negative Familiengeschichte für Diabetes sowie eine labile Stoffwechsellage mit schwankenden Blutzuckerwerten und Neigung zu Unterzuckerungen. Das Vorliegen eines Typ-1-Diabetes kann mit speziellen Untersuchungen durch den Arzt nachgewiesen bzw. ausgeschlossen werden.
Im weiteren ist eine Insulintherapie in verschiedenen Situationen mindestens vorübergehend von Vorteil. Während schweren akuten Erkrankungen oder bei grösseren Operationen ist eine genügende Diabeteseinstellung nur mit Insulin zu erreichen und der Einsatz verschiedener blutzuckersenkender Medikamente nicht möglich. Insulin kann im Gegensatz zu den Tabletten auch bei erheblichen Begleiterkrankungen sicher eingesetzt werden.
Bei schlechter Nieren- oder Leberfunktion und beim Vorliegen einer Herzschwäche ist der Einsatz der meisten Medikamente zur Blutzuckersenkung wegen der Gefahr von Nebenwirkungen nicht möglich. Schwangerschaft und Cortisonbehandlung sind weitere Gründe, die Behandlung des Diabetes mit Insulin durchzuführen. Die Behandlung mit Insulin ist neben der Diät und körperlichen Aktivität die wirksamste und am besten steuerbare Behandlungsmöglichkeit des Diabetes mellitus.
Wie soll das Insulin beim Diabetes mellitus Typ 2 gespritzt werden?
Es gibt verschiedene Möglichkeiten, die Insulintherapie durchzuführen. Welche Methode im Einzelfall eingesetzt wird, muss vom behandelnden Arzt zusammen mit dem Diabetiker individuell festgelegt werden.
Kombinationstherapie Insulin mit blutzuckersenkenden Tabletten
Wird ein Patient mit einem Diabetes mellitus Typ 2 auf eine Behandlung mit Insulin umgestellt, ist die Kombination von Insulin mit Tabletten als Einstieg in die Insulintherapie sinnvoll, sofern die Medikamente nebenwirkungsfrei toleriert werden und keine Krankheiten vorliegen, welche den Einsatz der Medikamente verbieten.
Die Injektion eines langwirksamen Insulinpräparates (Verzögerungsinsulin) vor der Bettruhe («bedtime-Insulin») oder am Abend ist dabei ein einfacher und sicherer Beginn der Insulinbehandlung und eignet sich vor allem für Patienten mit einem erhöhten Morgenblutzucker bzw. mit einem Anstieg des Blutzuckers über die Nacht. Ein erhöhter Blutzuckerwert am Morgen ist meist die Folge einer vermehrten Zuckerbildung in der Leber während der Nacht. Diese Zuckerproduktion kann am besten durch das Spritzen eines Verzögerungsinsulins vor der Bettruhe gebremst werden.
Diese Art der Insulinbehandlung kann mit jeder Tablettentherapie sinnvoll kombiniert werden und ist vor allem bezüglich Einfachheit anderen Formen der Insulinbehandlung überlegen. Die Gefahr einer Unterzuckerung ist gering. Die älteren Verzögerungsinsuline (z. B. Insulatard) sind Suspensionen, die vor dem Spritzen durch häufiges Wenden des Pens korrekt durchmischt werden müssen, ansonsten kann es zu erheblichen Blutzuckerschwankungen führen. Die neuen Verzögerungsinsuline (Levemir, Lantus, Tresiba, Toujeo) sind klare Lösungen und müssen nicht mehr durchmischt werden. Unterzuckerungen sind mit diesen neueren Insulinpräparaten seltener. Sie werden darum heute häufiger eingesetzt als die älteren Verzögerungsinsuline wie z. B. Insulatard. Die Injektion des Verzögerungsinsulins erfolgt meist in den Oberschenkel, da hier das Insulin langsamer resorbiert wird als vergleichsweise aus dem Bauchfett. Die Insulindosis wird vor allem aufgrund des Morgenblutzuckerwertes festgelegt. Ziel dieser Insulintherapie ist es, den Tag mit einem möglichst optimalen Blutzuckerwert zu beginnen.
Alleinige Insulintherapie: Zwei oder vier Insulinspritzen pro Tag?
Etablierte Therapiestrategien beim Diabetes mellitus Typ 2 sind die zweimal tägliche Applikation eines Mischinsulins («2-Spritzenschema») und die sogenannte Basis-Bolus-Therapie. Die Basis-Bolus-Therapie, also die dreimalige Gabe eines kurzwirksamen Insulinpräparates zum Essen («Bolus») und die Applikation eines Verzögerungsinsulins zur Nacht («Basis»), bedeutet meist vier Injektionen Insulin pro Tag.
Insulintherapie mit Mischinsulin (meist 2 Injektionen pro Tag)
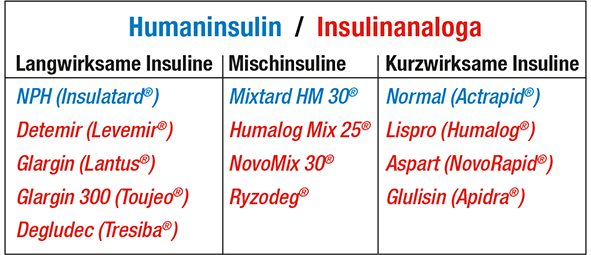
Die zweimal tägliche Applikation eines Mischinsulins ist eine weit verbreitete Therapieform des Diabetes mellitus Typ 2. Am häufigsten wird ein Mischinsulin mit einem Anteil von 30% kurz wirksamem Normalinsulin und 70% Verzögerungsinsulin verwendet. Die Injektion erfolgt direkt vor der Mahlzeit. Obwohl es einigen Patienten gelingt, durch eine regelmässige Lebensführung mit der starren zweimal täglichen Injektion von Mischinsulin eine gute Diabeteseinstellung zu erreichen, hat die Therapie mit Mischinsulin gegenüber der getrennten Injektion von kurzwirksamen und langwirksamen Insulinpräparaten verschiedene Nachteile, die im folgenden diskutiert werden.
Die Dosis des Mischinsulins kann aufgrund des Anteils des Verzögerungsinsulins (z.B. 70% Verzögerungsinsulin in vielen Mischinsulinen) nicht oder nur ungenügend variiert werden. Somit sind Korrekturen erhöhter Blutzuckerwerte ebenso unmöglich wie die Anpassung der Insulindosis an die Kohlenhydratmenge, die gegessen wird. Die Therapie mit einem Mischinsulin setzt voraus, dass jeden Tag etwa die gleiche Kohlenhydratmenge zu den Mahlzeiten eingenommen wird. Das Mittagessen wird bei der Behandlung mit Mischinsulin mit dem Verzögerungsinsulin abgedeckt, so dass häufig Blutzuckerspitzen nach dem Mittagessen auftreten. Wird das Mittagessen verspätet eingenommen oder gar ausgelassen, besteht eine erhebliche Gefahr der Unterzuckerung um die Mittagszeit. Die Gefahr einer Unterzuckerung ist vor dem Mittagessen besonders gross, da die Wirkung der Anteile an kurzwirksamem und an Verzögerungsinsulin sich zu diesem Zeitpunkt ungünstig überschneiden. Die Einnahme von Zwischenmahlzeiten zur Vermeidung von Hypoglykämien wird daher empfohlen. Die Therapie mit einem Mischinsulin setzt eine Regelmässigkeit in der zeitlichen Einnahme der Mahlzeiten voraus. Mit der Applikation des Mischinsulins vor dem Abendessen liegt die maximale Wirkung des Verzögerungsinsulins genau in der ersten Nachthälfte, und die Wirkung in den frühen Morgenstunden ist bereits abgeschwächt. Da der Insulinbedarf in den frühen Morgenstunden besonders gross ist, ist der Morgenblutzucker mit der Applikation eines Mischinsulins vor dem Abendessen schlecht beeinflussbar. Zudem besteht bei einer hohen Abenddosis des Mischinsulins ein erhebliches Hypoglykämierisiko in der ersten Nachthälfte. Deutlich verbessert sind diese Punkte mit der Einführung des neuen Mischinsulins Ryzodeg, mit welchem bessere Morgenblutzuckerwerte erreicht werden können und das Risiko für Unterzuckerungen besonders in der Nacht reduziert ist.
Basis-Bolus Insulintherapie: Mahlzeitenbezogene Insulintherapie mit kurzwirksamen Insulinpräparaten und Verzögerungsinsulin am Abend (meist 4 Injektionen pro Tag)
Die Injektion eines kurzwirksamen Insulinpräparates vor den Mahlzeiten kombiniert mit der Applikation eines Verzögerungsinsulins vor der Bettruhe ist aus theoretischen Überlegungen die ideale Art der Insulintherapie des Typ-2-Diabetes. Längerfristig sollte diese Art der Behandlung gegenüber der Therapie mit Mischinsulin den Vorteil einer besseren Stoffwechselkontrolle bei einer geringeren Gewichtszunahme und Hypoglykämiehäufigkeit haben. Die Notwendigkeit häufigerer Injektionen wird durch den Vorteil einer erhöhten Flexibilität bezüglich der Ernährung kompensiert. Es ist nachgewiesen, dass die Lebensqualität der Typ-2-Diabetiker geprägt wird durch das Vorhandensein von Komplikationen. Wenn mit häufigeren Insulininjektionen die Stoffwechseleinstellung verbessert werden kann und damit Komplikationen verhindert werden können, ist diese Art der Insulintherapie auch für die Lebensqualität von Vorteil.
Zur Verhinderung des Blutzuckeranstiegs nach dem Essen (durch die Kohlenhydrate) werden kurzwirksame Insulinpräparate vor der Mahlzeit gespritzt. Diese sogenannte prandiale Insulintherapie hat den Vorteil, dass die applizierte Insulinmenge dem gemessenen Blutzucker angepasst werden kann und so allfällig erhöhte Blutzuckerwerte korrigiert werden können. Die Mahlzeiten können zeitlich flexibel eingenommen oder auch ausgelassen werden. In einem zweiten Schritt kann der Patient nach adäquater Schulung die zu spritzende Insulindosis der gegessenen Kohlenhydratmenge selbständig anpassen. Die prandiale Insulintherapie erlaubt somit neben der zeitlichen Flexibilität in der Nahrungsaufnahme auch eine Flexibilität bezüglich der Menge der Mahlzeiten (mit dem Körpergewicht als wichtigem Kontrollinstrument). Für die prandiale Insulintherapie werden heute fast ausschliesslich kurzwirksame Insulinanaloga verwendet. Die Insulininjektion wird meist direkt vor der Mahlzeit durchführt und auf Zwischenmahlzeiten sollte verzichtet werden. Kurzwirksame Insulinpräparate werden üblicherweise in das Bauchfett gespritzt, da die Resorption dort schneller erfolgt als am Oberschenkel. Die Behandlung kann mit einem einfachen Schema eingeleitet werden, bei welchem die Insulindosis in Abhängigkeit des Blutzuckers vor der Mahlzeit variiert wird. Das Schema kann später dem individuellen Blutzuckerverlauf angepasst werden. Sofern die Insulindosis nicht oft variiert werden muss, muss später nicht vor jeder Mahlzeit ein Blutzuckerwert gemessen werden.
Typischerweise ist beim Typ-2-Diabetes die Glukoseproduktion der Leber erhöht, v. a. in der Nacht. Hinweisend darauf ist ein erhöhter nüchtern gemessener Morgenblutzucker. Die nächtliche Glukoseproduktion der Leber kann mit der Applikation eines Verzögerungsinsulins vor der Bettruhe gehemmt werden.
Nebenwirkungen der Insulintherapie
Die wichtigsten Nebenwirkungen, die mit einer Insulintherapie in Zusammenhang gebracht werden können, sind Gewichtszunahme und Unterzuckerungen. Bei der Beurteilung eines Gewichtsanstieges nach Einleitung der Insulintherapie muss berücksichtigt werden, dass ein Teil der Gewichtszunahme auf die verbesserte Stoffwechsellage zurückzuführen ist. Bei einer schlechten Diabeteseinstellung kommt es zu einem nicht unerheblichen Verlust von Kalorien über den Urin (Ausscheidung von Zucker im Urin). Hat sich die Stoffwechseleinstellung durch die Insulintherapie verbessert, fällt dieser tägliche «Kalorienverlust» weg und unterstützt die Gewichtszunahme unter der Insulintherapie. Bezüglich des Gewichts ist die häufige Injektion eines kurzwirksamen Insulinpräparates gegenüber der zweimaligen Injektion eines Mischinsulins langfristig von Vorteil.
Schwere Hypoglykämien sind bei der Behandlung des Diabetes mellitus Typ 2 im Vergleich zur Therapie des Diabetes mellitus Typ 1 selten. Es ist zu bemerken, dass mit einer Basis-Bolus Insulintherapie die Häufigkeit von Hypoglykämien meist geringer ist als bei der Therapie mit Mischinsulin. Die Häufigkeit der Unterzuckerungen hat mit der Einführung der neuen Insulinpräparate nochmals deutlich abgenommen.
Die Insulintherapie ist heute eine sehr gute und sichere Therapie für den Diabetes mellitus Typ 2.





